Phác đồ điều trị Phòng ngừa sai sót, sự cố y khoa trong phẫu thuật Bộ Y Tế
Mục Lục
Bằng chứng nghiên cứu
Mổ Ruột là một kỹ thuật y tế được triển khai với mục tiêu để chẩn đoán bệnh, điều trị, chỉnh hình, ghép tạng, giảm đau … được triển khai phổ cập trong chăm nom người bệnh. Tuy nhiên trong quy trình thực thi phẫu thuật, sai sót và sự cố hoàn toàn có thể xảy ra. Mọi biến cố và tai biến hoàn toàn có thể xảy ngay trước cuộc mổ mở màn ( phản ứng thuốc mê, tê ) … cho đến thời hạn về sau, thậm chí còn hàng năm sau khi người bệnh đã ra viện ( để quên đồ .. trong khung hình người bệnh ), gây ảnh hưởng tác động sức khỏe thể chất, cả về thể lực và tâm ý lâu dài hơn. Hậu quả không chỉ làm ảnh hưởng tác động đến chất lượng cuộc mổ, còn làm tăng thời hạn điều trị và nằm viện, tăng ngân sách điều trị, người bệnh giảm thu nhập, tăng tỷ suất mắc và tử trận, những đau đớn mà người bệnh phải gánh chịu cũng như yếu tố kiện cáo và pháp lý .
Theo báo cáo giải trình của Tổ chức Y tế quốc tế WHO, mỗi năm trên toàn quốc tế ước đạt có trên 230 triệu năm ca phẫu thuật được triển khai tương tự ( 1 : 25 người ), gấp 2 lần số trẻ được sinh ra. Biến chứng xảy ra gây nguy hại đến tính mạng con người tới 7 triệu trường hợp ( khoảng chừng 16 % ), trong đó gần 1 triệu trường hợp tử vong tương quan đến bảo đảm an toàn phẫu thuật ( gần 10 % ) những biến chứng chết người xảy ra tại những phòng mổ lớn. Cứ 150 người bệnh nhập viện, có 1 trường hợp tử vong do sự cố y khoa và 2/3 sự cố xảy ra trong bệnh viện tương quan đến phẫu thuật. Sự cố y khoa ảnh hưởng tác động đến 1/10 bệnh nhân trên toàn quốc tế .
Theo những báo cáo gần đây cho thất tỷ lệ sự cố (Adverse events ) liên quan đến phẫu thuật chủ yếu xảy ra ở các nước kém và đang phát triển chiếm khoảng 18%. Các bệnh lý cần can thiệp phẫu thuật ngày càng tăng do : bệnh lý tim mạch tăng, tăng tai nạn thương tích và nhiều người bệnh chấn thương, bệnh lý ung thư, tăng tuổi thọ… Và đương nhiên nguy cơ xảy ra sự cố hoặc sai sót y khoa liên quan hầu hết đến phẫu thuật.
Theo báo cáo giải trình của Bộ Y Tế Anh, trong suốt 4 năm qua đã có tới 762 bệnh nhân tử trận vì những lỗi sai lầm đáng tiếc ngớ ngẩn của những bác sĩ trong quy trình phẫu thuật. Trong số đó có tới 322 người bệnh tử trận vì bác sĩ bỏ quên dụng cụ y tế trong người và 214 ca bệnh thiệt mạng vì những bác sĩ cắt nhầm những bộ phận nội tạng của bệnh nhân. Ngoài ra, 73 tai nạn thương tâm khác là do những y tá nhầm lẫn đưa thức ăn vào dẫn lưu màng phổi của bệnh nhân thay vì đưa vào dạ dày và 58 trường hợp những bệnh nhân qua đời do bị cấy ghép nhầm nội tạng hoặc chân tay giả. Tiến sĩ Mile Durkin, giám đốc Trung Tâm bảo vệ sự bảo đảm an toàn của bệnh nhân thuộc Bộ Y Tế Anh cho biết bên cạnh những lỗi sai của những bác sĩ ở những bệnh viện gây nguy hại tới tính mạng con người của những bệnh nhân đã được thống kê, còn rất nhiều tai nạn thương tâm khác chưa được những bệnh viện báo cáo giải trình đúng chuẩn. Vị giám đốc này cho biết Ban quan lý dịch vụ chăm nom sức khỏe thể chất của Anh cam kết sẽ không được cho phép bất kể sơ xuất nào gây nguy cơ tiềm ẩn tới tính mạng con người bệnh nhân xảy ra trong thời hạn sắp tới. Ngoài ra ông còn nói thêm rằng dù chỉ là 1 lỗi sai, một tai nạn thương tâm cũng đã đáng báo động đối bất kể bệnh viện nào .
Năm 2011, Bộ Y tế Đài Loan đã có báo cáo giải trình chấn động về 5 trường hợp bệnh nhân được ghép tạng từ một người cho chết não có nhiễm HIV. Nguyên nhân được xác lập sau đó là do sai sót từ TT điều phối ghép tạng đã nhầm lẫn tài liệu của bệnh nhân chết não với một bệnh nhân khác .
Viện Y học Mỹ ( Institute of Medicine ) báo cáo giải trình gần đây tại Mỹ cho thấy từ 1500 đến 2500 những trường hợp phẫu thuật sai vị trí xảy ra hàng năm tại nước này. Điều tra 1050 phẫu thuật viên bàn tay thấy 21 % trong số họ đã từng tối thiểu 1 lần mổ sai vị trí trong sự nghiệp của mình, cũng như vậy sự cố xảy ra 1 / 4 phẫu thuật viên chỉnh hình có trên 25 kinh nghiệm tay nghề thao tác … Ước tính hàng năm tại Mỹ có gần 98,000 trường hợp tử vong và 1,000,000 trường hợp bị thương tổn do sự cố y khoa. Người ta cũng ước tính năm 2000, riêng ngân sách để xử lý sự cố y khoa cũng mất khoảng chừng 887 triệu đô la .
Cơ quan nhìn nhận chất lượng bệnh viện ( Joint Commission on Accreditation of Healthcare Organization ) sáng lập tổ chức triển khai theo rõi WSS – Wrong Site Surgery – Phẫu thuật sai vị trí cho biết sự cố nhầm vị trí phẫu thuật chiếm tỷ xuất là 1 / 27,686 bệnh nhân nhập viện, hoặc 1/112, 994 trường hợp phẫu thuật .
Phân loại sai sót, sự cố y khoa liên quan tới phẫu thuật
Định nghĩa sự cố, sai sót y khoa liên quan tới phẫu thuật, thủ thuật.
Sai sót (Error): Là thất bại khi thực hiện kế hoạch được đề ra trước đó hoặc là triển khai sai kế hoạch nên không thể để đạt được mục đích. Đôi khi là đưa ra kế hoạch sai dẫn đến sai sót. Sai sót cũng có thể xảy ra khi làm ngược lại với kế hoạch. Ví dụ điều dưỡng để quên gạc khi phẫu thuật viên đóng ổ bụng và làm cho phẫu thuật viên phải mở lại bụng tìm gạc để quên.
Sự cố y khoa (Adverse event) : Hoặc các tai biến/biến chứng xảy ra ngoài ý muốn, hậu quả làm cho việc điều trị kéo dài, tăng tỷ lệ mắc và tử vong của người bệnh.
Nếu sự cố do nguyên do sai sót, trọn vẹn hoàn toàn có thể phòng tránh được. Ví dụ trường hợp sót gạc được lấy ra và hoàn toàn có thể tránh được áp xe trong ổ bụng. Tuy nhiên những trường hợp sau phẫu thuật bụng có biến chứng áp xe nhưng không phải do nguyên do sót gạc, thì khó hoàn toàn có thể phòng tránh. Theo những chuyên viên, đến hơn 50 % những trường hợp sự cố là hoàn toàn có thể phòng tránh được .
Những sai sót trong phần hành chính của phẫu thuật : sai bệnh nhân, sai vị trí phẫu thuật, sai về cơ quan nội tạng, quên dụng cụ phẫu thuật trong khung hình bệnh nhân .
Sai sót trong phẫu thuật : Phẫu thuật viên hoàn toàn có thể cắt sai hoặc phạm những sai sót khác .
Sai sót trong gây mê : Nhiều thuốc gây mê quá hoặc ít quá ( đau hoặc tỉnh dậy trong lúc mổ ) .
Các biến chứng của phẫu thuật : Chảy máu, thủng tạng, tổn thương tạng khác …
Nhiễm khuẩn sau phẫu thuật : Còn gọi là nhiễm khuẩn do thầy thuốc .
Truyền sai nhóm máu .
Phân loại sự cố, sai sót theo mức độ nguy hại :
Sự cố, sai sót gần như sắp xảy ra
Do điều kiện kèm theo thao tác không bảo vệ
Sự cố xảy ra nhưng không tác động ảnh hưởng đến người bệnh do như mong muốn
Sự cố xảy ra nhưng không ảnh hưởng tác động đến người bệnh do phản ứng kịp thời của nhân viên cấp dưới y tế
Sự cố xảy ra nhưng không nguy hại đến người bệnh
Sự cố ảnh hưởng tác động đến người bệnh nhưng không nguy cơ tiềm ẩn, hoặc sai sót do sự sao nhãng, ví dụ quên đưa thuốc, thuốc đưa không đúng liều cho người bệnh .
Sự cố tác động ảnh hưởng đến người bệnh nhưng được theo dõi giám sát ngặt nghèo đề phòng nguy cơ tiềm ẩn xảy ra .
Sự cố nguy hại đến người bệnh
Người bệnh bị tác động ảnh hưởng trong thời điểm tạm thời, cần phải điều trị can thiệp phẫu thuật để sửa chữa thay thế
Người bệnh bị ảnh hưởng tác động trong thời điểm tạm thời, cần phải lê dài thời hạn nằm viện
Người bệnh bị ảnh hưởng tác động gây tai hại liên tục
Người bệnh bị tác động ảnh hưởng và cần phải can thiệp điều trị để cứu tính mạng con người
Chết
Hậu quả sự cố làm dẫn đến tử trận
Nguyên nhân của các sai sót, sự cố y khoa liên quan tới phẫu thuật, thủ thuật
Các biến chứng xảy ra tương quan đến nhiều yếu tố như : lỗi con người, lỗi kỹ thuật, thiếu sự phối hợp đồng bộ trong quy trình thực thi phẫu thuật nhất là nhóm gây mê và phẫu thuật viên, cũng như lỗi phương tiện đi lại sử dụng do thiếu hoặc hỏng hóc .
Các thao tác phẫu thuật thường rất phức tạp và thường vấp nhiều sai sót. Công việc hành chính trong khoa ngoại cũng hoàn toàn có thể dẫn đến sai sót. Trong 1 số ít trường hợp, có những biến chứng và rủi ro tiềm ẩn của phẫu thuật dù đã được dự báo trước nhưng cũng không hề tránh khỏi được .
Những nguyên nhân chính dẫn đến sai sót, sự cố được xếp theo mức độ:
Bất cẩn / thiếu chăm sóc
Nhân viên chưa được giảng dạy / thiếu kinh nghiệm tay nghề
Tuổi và sức khoe của “ Nhóm phẫu thuật “
Thiếu thông tin liên lạc
Chẩn đoán sai
Nhân viên thao tác quá sức, áp lực đè nén việc làm
Đọc toa thuốc sai hoặc sai sót trong cấp phép thuốc, gồm có cả việc ghi chép không “ rõ ràng “ trong hồ sơ bệnh án hoặc do nhầm nhãn
Thiếu công cụ ( Bảng kiểm ) để chắc như đinh mọi thứ được kiểm tra kỹ lưỡng
“ Nhóm Mổ Ruột “ chưa thực sự hợp tác ăn ý và kết nối
Áp lực giảm thời hạn phẫu thuật
Phương pháp phẫu thuật nhu yếu những thiết bị hoặc tư thế người bệnh độc lạ
Văn hóa tổ chức triển khai / thao tác
Mức độ thân thiện, bảo đảm an toàn của thiên nhiên và môi trường thao tác
Chăm sóc / theo dõi liên tục sau phẫu thuật
Đặc điểm người bệnh, nhất là khi người bệnh có rủi ro tiềm ẩn như : béo phì, không bình thường giải phẫu ,
Sự hiểu nhầm giữa Người bệnh – Nhóm phẫu thuật do sự không tương đồng ngôn từ : khách du lịch, dân tộc thiểu số …
Do bản thân người bệnh gây ra : do rối loạn ý thức, thiếu sự hợp tác .
Mười mục tiêu an toàn phẫu thuật theo khuyến cáo của tổ chức y tế thế giới
Dựa trên tác dụng vận dụng thử trên quốc tế, theo quan điểm những chuyên viên, WHO đã đề ra 10 tiềm năng chính trong việc thực thi An Toàn Phẫu Thuật – ATPT :
Mổ Ruột đúng bệnh nhân, đúng vùng mổ
Khi làm giảm đau, xử dụng những chiêu thức tương thích tránh gây tổn hại cho bệnh nhân .
Đánh giá và chuẩn bị sẵn sàng đối phó hiệu suất cao với rủi ro tiềm ẩn tắc đường thở và công dụng hô hấp
Đánh giá và chuẩn bị sẵn sàng tốt để giải quyết và xử lý rủi ro tiềm ẩn mất máu .
Tránh xử dụng đồ hay thuốc gây dị ứng ở những bệnh nhân biết có rủi ro tiềm ẩn dị ứng
Áp dụng tối đa những giải pháp giảm thiểu rủi ro tiềm ẩn nhiễm trùng ngoại khoa
Tránh để quên dụng cụ mổ hay bông gạc trong vùng mổ
Kiểm tra so sánh kỹ bệnh phẩm phẫu thuật
Thông báo hiệu quả và trao đổi thông tin đến người tổ chức triển khai triển khai bảo đảm an toàn phẫu thuật
Các Bệnh viện và mạng lưới hệ thống Y tế xây dựng bộ phận có trách nhiệm tiếp tục theo dõi số lượng và tác dụng phẫu thuật .
Nghiên cứu tình huống về phẫu thuật sai vị trí, sai người bệnh: nguyên nhân và bài học
Trường hợp người bệnh bị bỏ quên dụng cụ sau mổ.
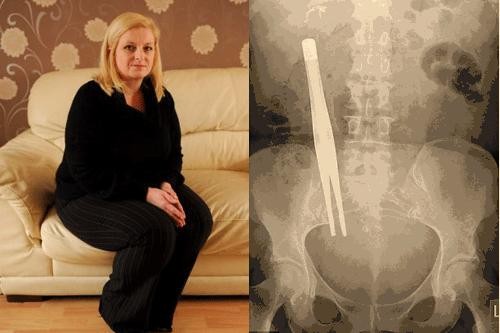
Hình : Bệnh nhân Donna và hình kẹp phẫu thuật bỏ quên trong bụng.
Nữ bệnh nhân 39 tuổi Donna được phẫu thuật cắt túi mật tại một bệnh viện ở London, Anh. Thời gian dài sau đó mái ấm gia đình đều không hề nghĩ tới việc bác sĩ đã bỏ quên dụng cụ y tế trong bụng bà nên cũng không đi kiểm tra ngay khi những cơn đau mở màn Open. Người bệnh chịu đựng những cơn đau này trong suốt 3 tháng vì cho rằng những đau đớn là do vết mổ. Vì cơn đau ngày càng nhiều hơn nên Donna đã quyết định hành động quay trở lại bệnh viện để kiểm tra. Kết quả chụp X – quang cho thấy một vật thể lạ trong bụng. Sau nhiều lần kiểm tra những bác sĩ xác lập đó là một chiếc panh phẫu tích dài khoảng chừng 18 cm. Khi nhận được thông tin từ những bác sĩ chẩn đoán hình ảnh, cả mái ấm gia đình Donna đều vô cùng bức xúc vì sai lầm đáng tiếc nguy hại của những bác sĩ đã thực thi phẫu thuật sỏi mật cho bà. Ngay sau khi phát hiện sự cố, những bác sĩ đã thực thi phẫu thuật để đưa chiếc panh phẫu tích ra ngoài .
Hậu quả không mong muốn :
Uy tín : Bác sĩ phẫu thuật đã bị chuyển việc làm .
Kinh tế : Bệnh viện cam kết bồi thường cho bà Donna hàng loạt ngân sách điều trị, cũng như do ảnh hưởng tác động đến việc làm .
Sức khỏe: Vì thời gian chiếc kẹp gắp đó nằm trong cơ thể bà Donna quá lâu cùng với sự vận động của bà trong suốt thời gian sau khi phẫu thuật đã khiến cho hầu hết các cơ quan nội tạng trong bụng bà đều bị tổn thương, và sức khỏe của bệnh nhân bị ảnh hưởng nhiều.
Trường hợp cháu bé bị cắt nhầm bàng quang:
Bệnh nhân Trần Anh Đ, 21 tháng tuổi. Ngày 23/10/2012 cháu được mái ấm gia đình đưa đến bệnh viện thành phố Cam Ranh, Khánh Hòa khám và được bác sĩ chẩn đoán thoát vị bẹn và chỉ định phẫu thuật. Ca mổ được triển khai ngày 25/10/2012 tuy nhiên tai sót sảy ra do bác sĩ cắt nhầm vào bàng quang. Bệnh nhân Đ phải liên tục chịu thêm những lần mổ tiếp theo để khắc phụ sự cố tại bệnh viện Đa khoa tỉnh Khánh Hòa, sau đó tại bệnh viện Nhi Đồng 2 TP Hồ Chí Minh để mở thông bàng quang cùng năm 2012 .

Hình : Bênh nhân Trần Anh Đ. Tại BV Cam Ranh
Đến tháng 6 năm 2013, cháu được đón ra bệnh viện Nhi Trung ương, TP. Hà Nội để liên tục phẫu thuật theo chỉ huy của Bộ Y tế, và sự tương hỗ của Sở Y tế Khánh Hòa .
Hậu quả không mong muốn :
Uy tín : Bác sĩ phẫu thuật cho cháu bị bị kỷ luật cảnh cáo. Bệnh viện Cam Ranh cũng bị ảnh hưởng tác động từ sự cố trên do báo chí truyền thông nhắc đến nhiều thời hạn qua .
Kinh tế : Bệnh viện Cam Ranh tương hỗ tiên phong là sổ tiết kiệm ngân sách và chi phí 230 triệu đồng, và một số ít ngân sách khác trong thời hạn cháu đi khám chữa bệnh, kể cả tương hỗ tiền tàu xe ra TP.HN .
Sức khỏe : Sức khỏe cháu Đ không được tốt do nhiều lần mổ, đã 29 tháng tuổi mới chỉ có 10 kg. Bản thân cha mẹ cũng phải khó khăn vất vả đi chăm nom trong quy trình cháu nằm viện điều trị .
Hướng dẫn sử dụng bảng kiểm an toàn phẫu thuật của tổ chức y tế thế giới
Chương trình phẫu thuật bảo đảm an toàn cứu sống người bệnh được tổ chức triển khai y tế quốc tế – WHO kiến thiết xây dựng nhằm mục đích mục tiêu giảm số ca biến chứng và tử trận tương quan phẫu thuật trên toàn quốc tế. Những rủi ro tiềm ẩn gây trong phẫu thuật không bảo đảm an toàn như thiếu thông tin và sự liên kết của những thành viên trong nhóm phẫu thuật, không kiểm tra kỹ người bệnh, vùng mổ, cũng như phương tiện đi lại sử dụng trong quy trình phẫu thuật … Mặc dù là những điều khá thông dụng nhưng hoàn toàn có thể ngăn ngừa được. Với sự giúp sức của những chuyên viên : phẫu thuật viên, gây mê hồi sức, điều dưỡng, và chuyên viên về bảo đảm an toàn người bệnh đã xác lập những tiềm năng cơ bản của bảo đảm an toàn phẫu thuật và đưa vào Bảng kiểm và đưa vào vận dụng. Từ bảng kiểm tiên phong do WHO yêu cầu, năm 2009 chỉnh sửa là Bảng kiểm sau cuối gồm có 16 mục cho tương thích việc vận dụng và được hầu hết những chuyên viên đống ý. Chúng tôi xin được trình làng ở đây .
Để sử dụng bảng kiểm, bệnh viện. khu mổ cần phân công việc đơn cử cho nhân viên cấp dưới đảm nhiệm việc điền thông tin bảng kiểm. Thường là điều dưỡng của khu mổ : nhân viên cấp dưới chạy ngoài, hoặc hoàn toàn có thể là bất kể nhân viên cấp dưới nào tham gia cuộc mổ .
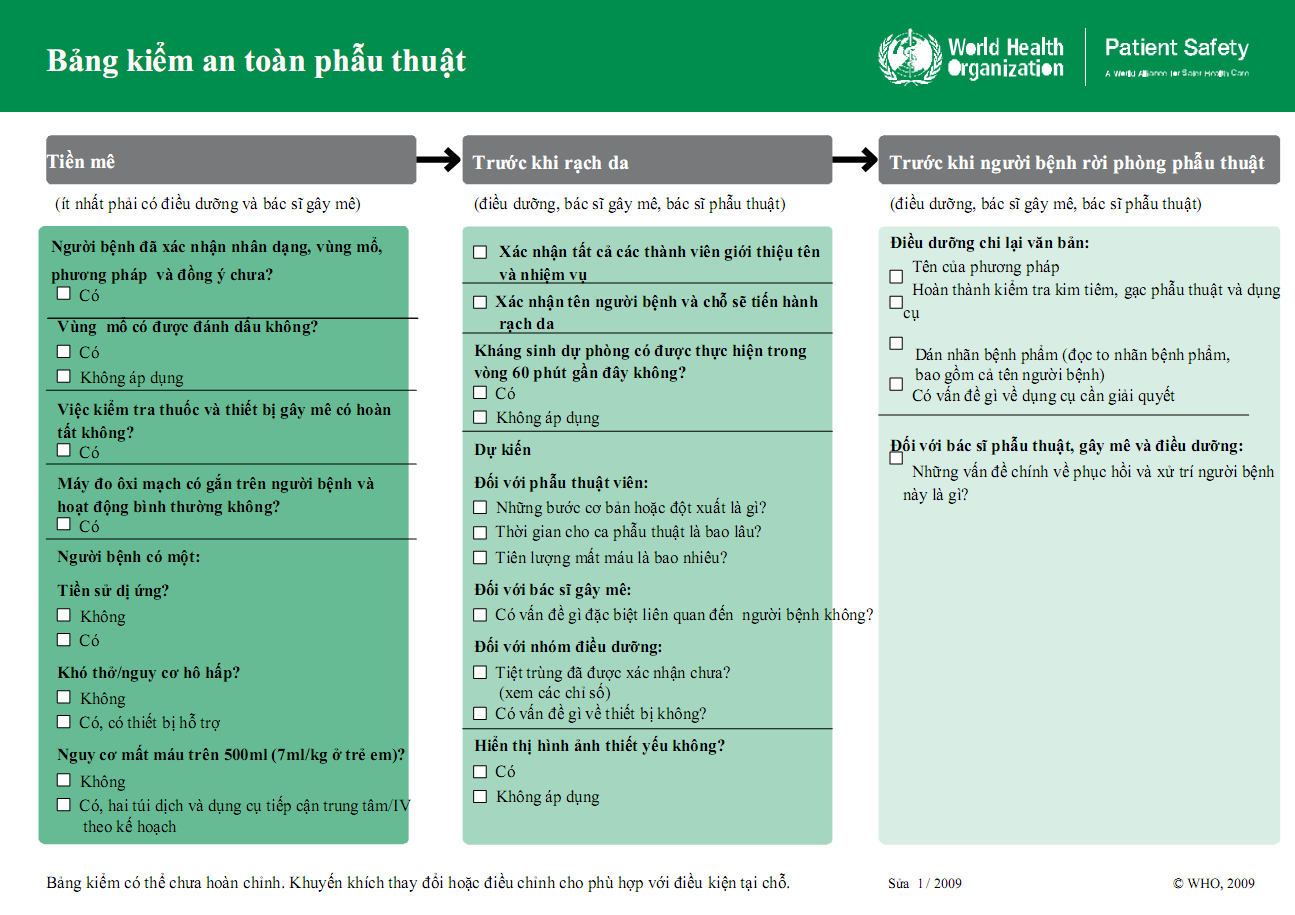
Trong Bảng kiểm này cụm từ “ Nhóm phẫu thuật “ được hiểu là gồm có những bác sĩ phẫu thuật, bác sĩ gây mê, điều dưỡng và kỹ thuật viên và những nhân viên cấp dưới khác của nhóm tương quan đến phẫu thuật. Tuy phẫu thuật viên đóng vai trò quan trọng so với thành công xuất sắc cuộc mổ, xong việc chăm nom người bệnh cần phải có sự phối hợp của toàn nhóm. Mỗi thành viên của “ Nhóm phẫu thuật “ đều có vai trò riêng trong việc bảo vệ sự bảo đảm an toàn và thành công xuất sắc của ca phẫu thuật .
Bảng kiểm được chia ra làm 3 quá trình, mỗi quy trình tiến độ lại tương ứng với một thời gian đơn cử trong tiến trình thao tác : Giai đoạn tiền mê – Giai đoạn gây mê và trước khi rạch da – Giai đoạn trong suốt quy trình phẫu thuật, ngay sau khi đóng da và sẵn sàng chuẩn bị chuyển người bệnh ra khỏi phòng mổ .
Người đảm nhiệm Bảng kiểm cần phải xác nhận rằng nhóm mình đã hoàn thành xong những phần việc trước khi chuyển sang quy trình tiến độ khác .
Giai đoan tiền mê:
Tất cả những bước cần được kiểm tra bằng lời với mỗi thành viên có tương quan trong “ Nhóm phẫu thuật “ để bảo vệ rằng những hành vi chủ chốt được thực thi. Do vậy trước khi gây mê người đảm nhiệm Bảng kiểm sẽ kiểm tra lại bằng lời với bác sĩ gây mê và người bệnh ( trường hợp người bệnh hoàn toàn có thể nói được ) để xác lập nhận dạng, chiêu thức và vùng mổ là đúng khi đó người bệnh chấp thuận đồng ý cho triển khai phẫu thuật. Trường hợp người bệnh không hề xác nhận được vì nhiều nguyên do như : bệnh nhân mê, trẻ nhỏ … một người giám hộ của mái ấm gia đình người bệnh sẽ đứng ra chịu nghĩa vụ và trách nhiệm. Tình huống cấp cứu mà không có ai giám hộ được, cả nhóm sẽ hội ý thống nhất để triển khai bước này .
Người đảm nhiệm “ Nhóm phẫu thuật “ diễn đạt bằng lời và hình ảnh xác nhận rằng vùng mổ đã được ghi lại ( nếu tương thích ). Việc đánh dấu vết mổ do phẫu thuật viên triển khai ( thường bằng bút ) nhất là trong trường hợp có tương quan đến những vị trí có ở cả hai bên ( bên trái và bên phải ) hoặc phối hợp nhiều lớp, tầng ( ngón tay, chân, đốt sống … ). Việc lưu lại đồng điệu trong toàn bộ những trường hợp, nhiều khi là cơ sở để xác nhận đúng thủ pháp và đúng chỗ cần phẫu thuật .
Sau đó họ sẽ trao đổi với bác sĩ gây mê những yếu tố chăm sóc : rủi ro tiềm ẩn mất máu, khó thở, dị ứng của người bệnh, cũng như hoàn tất việc kiểm tra hàng loạt máy móc gây mê và thuốc gây mê. Lý tưởng nhất là phẫu thuật viên nên xuất hiện thời gian này vì những thông tin trao đổi sẽ giúp cho bác sĩ phẫu thuật biết được diễn biến ca mổ và những rủi ro tiềm ẩn hoàn toàn có thể xảy ra như tiên lượng máu mất, dị ứng, những yếu tố biến chứng khác của người bệnh .
Kiểm tra thiết bị đo bão hòa oxy trong máu gắn trên người bệnh để bảo vệ thiết bị hoạt động giải trí thông thường là một khâu quan trọng, nên để chỗ dễ quan sát thấy của cả nhóm. Việc sử dụng thiết bị đo bão hòa oxy máu được WHO đặc biệt quan trọng khuyến nghị để bảo vệ bảo đảm an toàn gây mê. Trường hợp bệnh nhân cần phẫu thuật khẩn cấp để cứu tính mạng con người, nhưng thiết bị này có yếu tố thì cả nhóm cần phải thống nhất bỏ lỡ và có sự theo dõi ngặt nghèo trong suốt quy trình phẫu thuật .
Ngoài những yếu tố được chú ý quan tâm như người bệnh có tiền sử dị ứng ? người bệnh có biểu lộ khó thở / rủi ro tiềm ẩn hít khí thở … để kiểm soát và điều chỉnh giải pháp gây mê tương thích, ví dụ gây mê vùng nếu hoàn toàn có thể và chuẩn bị sẵn sàng sẵn những thiết bị cấp cứu thiết yếu. Việc gây mê chỉ hoàn toàn có thể triển khai khi bác sĩ gây mê xác nhận đã có không thiếu những thiết bị và sự tương hỗ thiết yếu bên cạnh người bệnh so với những người bệnh có rủi ro tiềm ẩn tác động ảnh hưởng đường thở hoặc có bộc lộ khó thở .
Việc mất máu trong quy trình phẫu thuật được dự trù trước, đặc biệt quan trọng chú ý quan tâm năng lực mất trên 500 ml máu ( hoặc tương tự 7 ml / kg ở trẻ nhỏ ). Trước mổ cần được giám sát để dự trữ máu. Trong quy trình phẫu thuật, phẫu thuật viên tiếp tục trao đổi với bác sĩ gây mê và nhóm điều dưỡng để sẵn sàng chuẩn bị đường truyền khi cần .
Giai đoạn gây mê và trước khi rạch da :
Trước khi rạch da, mỗi thành viên trong nhóm sẽ trình làng tên tuổi và vai trò. Nếu là nhóm tham gia phẫu thuật hàng ngày thì chỉ cần xác nhận mọi người trong nhóm đã xuất hiện không thiếu và xác nhận mọi người trong nhóm đều biết nhau. Lần nữa toàn nhóm cần xác nhận họ thực thi phẫu thuật cho đúng người bệnh và xác nhận bằng lời giữa những thành viên, sau đó là những điểm hầu hết trong những kế hoạch phẫu thuật sử dụng Bảng kiểm làm cơ sở hướng dẫn .
Mọi người cùng xác nhận việc sử dụng kháng sinh dự trữ trong vòng 60 phút trước mổ. Nếu kháng sinh dự trữ chưa được dùng, cần cho ngay trước khi rạch da. Trường hợp đã cho người bệnh sử dụng kháng sinh quá 60 phút “ Nhóm phẫu thuật “ hoàn toàn có thể xem xét để bổ xung nếu cần. Trường hợp kháng sinh dự trữ được cho là không tương thích ( không rạch da, người bệnh đã bị nhiễm khuẩn trước đó và đã dùng kháng sinh rồi ) thì sẽ lưu lại vào ô “ không vận dụng “ với sự xác nhận của cả nhóm .
Tiếp theo đó, cả nhóm cần liên tục trao đổi những thông tin như : Tiên lượng những biến cố, những bước chính và dự trù có xảy ra việc gì không bình thường trong mổ ? Thời gian phẫu thuật dự kiến ? Những lo lắng về phía phẫu thuật viên, về phía bác sĩ gây mê …
Điều dưỡng kiểm tra lại thực trạng vô trùng của vùng mổ người bệnh, cũng như những dụng cụ, thiết bị trước khi triển khai rạch da : máy hút, dao mổ điện, dàn mổ nội soi …
Hình ảnh hiển thị tại phòng mổ là việc thiết yếu bảo vệ cho việc lên kế hoạch mổ như đường mổ, phương pháp phẫu thuật .. Hiển thị hình ảnh cần được bảo vệ cả trong suốt quy trình phẫu thuật .
Giai đoạn trong suốt quá trình phẫu thuật, ngay sau khi đóng da và chuẩn bị chuyển người bệnh ra khỏi phòng mổ:
Trước khi rời phòng mổ, cả nhóm nhìn nhận lại cuộc mổ, hoàn thành xong việc kiểm tra thiết bị sử dụng cho cuộc mổ, gạc phẫu thuật và dán mác bệnh phẩm phẫu thuật. Do trong quy trình phẫu thuật hoàn toàn có thể đổi khác hoặc lan rộng ra tùy theo thực trạng tổn thương nên người đảm nhiệm Bảng kiểm cần xác nhận với “ Nhóm phẫu thuật “ xem đúng chuẩn là phẫu thuật / thủ pháp gì đã được triển khai. Câu hỏi thường đặt ra như “ Chúng ta vừa thực thi thủ pháp / phẫu thuật gì ? ? “ hoặc xác nhận “ Chúng ta vừa thực thi thủ pháp X có đúng không ? ? ”
Một bước không kém phần quan trọng là dán nhãn bệnh phẩm hoặc đọc to nhãn bệnh phẩm gồm có cả tên người bệnh. Do việc dán nhãn không đúng bệnh phẩm là rủi ro tiềm ẩn tiềm ẩn so với người bệnh, thậm chí còn mất bệnh phẩm sẽ dẫn đến những sai sót hoặc khó khăn vất vả trong việc điều trị người bệnh về sau nên việc dán nhãn cần được quan tâm. Người đảm nhiệm cần xác nhận việc dán nhãn bệnh phẩm thu được trong quy trình phẫu thuật là đúng bằng cách đọc to tên người bệnh, diễn đạt bệnh phẩm và ghi thông tin người bệnh lên trên .
Nhóm phẫu thuật cũng cần nhìn nhận lại hoạt động giải trí của trang thiết bị, những hỏng hóc xảy ra nếu có hoặc những yếu tố tương quan cần xử lý .
Cuối cùng cả nhóm sẽ trao đổi kế hoạch chính và những yếu tố tương quan tới giải quyết và xử lý hậu phẫu và phục sinh của người bệnh trước khi chuyển người bệnh ra khỏi phòng mổ .
Trong quy trình phẫu thuật, đặc biệt quan trọng những phẫu thuật phức tạp, nhiều chuyên khoa … việc cử người đảm nhiệm Bảng kiểm để giám sát mọi thành viên, tránh bỏ sót trong tổng thể mọi Giai đoạn. Chừng nào mà những thành viên của “ Nhóm phẫu thuật “ còn phải làm quen với những khâu tương quan, người đảm nhiệm Bảng kiểm sẽ liên tục hướng dẫn cả “ Nhóm phẫu thuật “ trải qua quy trình tiến độ bảng kiểm này .
Do người đảm nhiệm Bảng kiểm có quyền dừng không cho thực thi những bước tiếp theo nếu những bước trước đó chưa được triển khai xong, bảo vệ cho cuộc mổ bảo đảm an toàn nên họ hoàn toàn có thể gặp xung đột với một vài những thành viên khác của nhóm. Vì vậy việc lựa chọn người đảm nhiệm Bảng kiểm cần tương thích : có nghĩa vụ và trách nhiệm và cả có lời nói so với mọi người
Giải pháp bảo đám an toàn người bệnh trong phẫu thuật, thủ thuật
Giải pháp chung phòng ngừa sự cố y khoa trong phẫu thuật:
Để việc thực thi phẫu thuật thành công xuất sắc, giảm thiểu nguy cơ biến chứng và sự cố, mọi nhân viên cấp dưới y tế tương quan đến chăm nom người bệnh cần phải nắm rõ thông tin của người bệnh, hiểu rõ về công dụng sinh lý của người bệnh cũng như loại bệnh họ mắc phải, phương pháp phẫu thuật, yếu tố tâm ý, thông tin thành công xuất sắc của ca phẫu thuật và sự phục sinh của người bệnh .
Bên cạnh đó, cần chuẩn bị sẵn sàng kỹ lưỡng trước mỗi ca phẫu thuật từ nhỏ đến lớn, từ đơn thuần đến phức tạp : thuốc, máu, dịch truyền, những phương tiện đi lại thiết yếu … để bảo vệ ung ứng tốt nhất cho cuộc mổ thành công xuất sắc, cũng như những biến chứng xảy ra sau này .
Một trong những yếu tố quan trọng để thực thi phẫu thuật bảo đảm an toàn là sự kết nối nhóm phẫu thuật ( phẫu thuật viên, bác sĩ gây mê, điều dưỡng và nhóm phụ giúp ) và thông tin vừa đủ về người bệnh cũng như giải pháp phẫu thuật sẽ được triển khai .
Yếu tố con người đóng vai trò quan trọng trong việc phòng ngừa sự cố, sai sót y khoa trong phẫu thuật, gồm nhiều yếu tố như trình độ trình độ, tuổi tác và sức khỏe thể chất, phân công việc làm hài hòa và hợp lý, đặc biệt quan trọng là được cảnh báo nhắc nhở về sự cố và những giải pháp phòng ngừa. Bệnh viện hoàn toàn có thể đưa ra chủ trương như khen thưởng, động viên kịp thời những trường hợp tránh được sự cố và sai sót, phát hiện và sử trí sự cố kịp thời, cứu được người bệnh …
Các bệnh viện, cơ sở y tế nên tổ chức triển khai những khóa học hoặc tọa đàm chủ đề sai sót, sự cố y khoa để nhắc nhở nhân viên cấp dưới y tế tiếp tục. Một ví dụ là Trung tâm phẫu thuật và ung thư thuộc trường Đại học Hoàng gia London đã triển khai chương trình tập huấn về bảo đảm an toàn phẫu thuật cho gần 50 nhân viên cấp dưới y tế. Kiến thức về bảo đảm an toàn phẫu thuật đã tăng từ 55 % ( test trước khóa học ) lên 68 % ( test sau khóa học ). Tất cả đều hiểu và tự tin về việc nhìn nhận bảo đảm an toàn người bệnh tại phòng mổ .
Cải thiện điều kiện kèm theo thao tác cũng là một yếu tố quan trọng phòng ngừa sự cố như cung ứng vừa đủ phương tiện đi lại thao tác, giảm tải việc làm, nhân viên cấp dưới y tế được chính sách phụ cấp và nghỉ ngơi để hoàn toàn có thể lấy lại sức khỏe thể chất cung ứng việc làm .
Có mạng lưới hệ thống báo cáo giải trình sự cố liên tục, kịp thời để mọi người được biết và cảnh báo nhắc nhở về việc này trong việc làm hàng ngày .
Áp dụng bảng kiểm an toàn phẫu thuật.
Tổ chức Y tế Thế giới đã cố gắng nỗ lực nỗ lực để làm giảm bớt những rủi ro tiềm ẩn dẫn đến việc phẫu thuật không bảo đảm an toàn như kiến thiết xây dựng chương trình bảo đảm an toàn người bệnh, gồm có bảo đảm an toàn phẫu thuật, vận dụng bảng kiểm – check list trong phòng phẫu thuật … Mục đích của chương trình này tạo nên sự phối hợp, chia xẻ thông tin cũng như việc sẵn sàng chuẩn bị tốt người bệnh giữa những nhóm chăm nom và phẫu thuật, gây mê tương quan quy trình triển khai phẫu thuật từ phòng bệnh đến phòng bệnh ( room to room ) có nghĩa là người bệnh được bảo đảm an toàn từ lúc rời khỏi phòng bệnh cho đến khi trở lại phòng bệnh. Bảng kiểm đã được vận dụng tại nhiều nước trên quốc tế và cho thấy hiệu suất cao rõ ràng. Được sự giúp sức của WHO, Việt nam đã triển khai vận dụng thử bảng kiểm trong bước đầu tại 1 số ít cơ sở ngoại khoa lớn năm 2011 và cho hiệu quả rất khả quan .
Bảng kiểm ATPT đã được áp dung trên quốc tế và cho hiệu quả khả quan qua nhiều số liệu và những báo cáo giải trình tương quan .
Theo báo cáo giải trình của WHO nghiên cứu và điều tra thử nghiệm ở 8 Bệnh viện trên toàn thế giới : 7688 Bn ( 3733 trước và 3955 sau triển khai Checklist ) từ 10-2007 đến 9 – 20080. Biến chứng lớn giảm từ 11 % đến 7 % ( giảm36 % ), tỷ suất tử trận nội trú giảm từ 1,5 % đến 0,8 % ( giảm gần 50 % ) .
Một nghiên cứu và điều tra khác về việc vận dụng Checklist An toàn phẫu thuật tại 6 Bệnh viện ở Hà lan ( Netherland ) qua 3760 trường hợp trước và 3820 sau vận dụng Checklist An toàn phẫu thuật : Biến chứng giảm từ 27,3 % đến 16,7 %, tử trận tại Bệnh viện giảm từ 1,5 % đến 0,8 %. Trong khi đó không biến hóa hiệu quả ở 5 Bệnh viện kiểm chứng .
Theo một nghiên cứu của Armndo C.Crriostomo, tại Philippines ở 40 Bệnh viện / 102 phòng mổ giai đoạn 2/ 2009 – 12/2009 qua 44.359 phẫu thuật : Tỷ lệ xử dụng Checklist = từ 24 đến 100%, tỷ lệ biến chứng = 0,38 – 2,3%. Tỷ lệ biến chứng và tử vong cao hơn ở những bệnh viện có tỷ lệ xử dụng Checklist thấp.
Khoa phẫu thuật, bệnh viện Johns Hopkins, Baltimore Mỹ năm 2011 tiến hành bảo đảm an toàn phẫu thuật tổng lực, theo dõi thời hạn 12 tháng đã thấy tỷ suất nhiễm khuẩn vết mổ giảm từ 27,3 % xuống còn 18,2 % sau khi triển khai những giải pháp can thiệp .
Theo Eefje N de Vries, việc sử dụng bảng kiểm bảo đảm an toàn phẫu thuật đã giúp giảm tỷ suất biến chứng từ 11 % xuống còn 7 %. Tuy nhiên nhiều những báo cáo giải trình cho thấy hầu hết những biến cố ( từ 53 đến 70 % ) lại xảy ra ngoài phòng mổ, vậy việc vận dụng bảng kiểm và thực thi bảo đảm an toàn phẫu thuật cần phải thực thi tráng lệ ngoài phòng mổ chứ không chỉ ở phòng mổ và trong cuộc mổ. Nghiên cứu được thực thi tại 5 bệnh viện, cho thấy tỷ suất tử trận giảm được 0.1 % ( từ 1.2 % xuống 1.1 % ) sau khi thực thi vận dụng bảng kiểm .
Bệnh viện HN Việt Đức, một TT lớn về ngoại khoa của cả nước, cùng với một số ít những bệnh viện đã thực thi vận dụng thử Bảng kiểm ATPT trong năm 2010 theo khuyến nghị của WHO cho hiệu quả tốt. Đánh giá chung là Bảng kiểm tương thích, đơn thuần và dễ thực thi, tạo điều kiện kèm theo trấn áp phẫu thuật bảo đảm an toàn và hiệu suất cao. Tuy nhiên hoàn toàn có thể chỉnh sửa một số ít thông tin để hoàn toàn có thể vận dụng ở tổng thể những bệnh viện .
Triển khai bảo đảm an toàn trong phẫu thuật là một chương trình mà Bộ Y tế đã đề ra ( Thông tư số 19/2013 / TT-BYT về tiến hành những giải pháp bảo vệ bảo đảm an toàn người bệnh và nhân viên cấp dưới y tế ). Do vậy mọi nhân viên cấp dưới y tế tại những cơ sở y tế chăm nom người bệnh cần biết và thực thi trang nghiêm .
Trên cơ sở pháp lý này cũng như hiệu suất cao của vận dụng Bảng kiểm trên quốc tế, việc triến khai vận dụng Bảng kiểm ATPT được coi như một trong những giải pháp hữu hiệu nhằm mục đích giảm thiểu sự cố, sai sót y khoa tương quan đến phẫu thuật trong điều kiện kèm theo của Việt nam lúc bấy giờ .
Kết luận
Sai sót y khoa, đặc biệt quan trọng là những sai sót và sự cố tương quan đến phẫu thuật gây thiệt hại cho người bệnh, gây tiêu tốn lãng phí, tốn kém không thiết yếu, làm giảm chất lượng điều trị, làm mất uy tín của bệnh viện .
Tình trạng việc làm stress liên tục ở những cơ sở y tế khiến nhân viên cấp dưới rất mau căng thẳng mệt mỏi và dễ phạm phải những sai sót y khoa .
Cần nhận rõ những rủi ro tiềm ẩn và những rủi ro đáng tiếc tiềm tàng để có giải pháp phòng tránh tích cực .
Cần có bộ phận quản trị rủi ro đáng tiếc trong mỗi cơ sở y tế để số lượng giới hạn đến mức thấp nhất những sai sót trong thực hành thực tế y khoa .
Các nhân viên cấp dưới y tế cần được giáo dục tiếp tục về mối đe dọa của những sai sót y khoa và phương pháp, qui trình cần tuân thủ khắt khe để phòng tránh sai sót .
Bảng kiểm ATPT được coi là công cụ hiệu suất cao vận dụng để ngăn ngừa sự cố, sai sót y khoa tương quan đến phẫu thuật trong điều kiện kèm theo Việt nam lúc bấy giờ .
Tài liệu tham khảo
Hull L, Arora S, Amaya AC, Wheelock A, Gaitan –Duarte H, Vincent C et al. Building global capacity for patient safety: a training program for surgical safety research in developing and transitional countries. Int J Surg.2012;10 (9) : 493-9.
Wick EC, Hobson DB, Bennett JL, Demski, Maragakis L, Gearhart SL, Efron J, Berenholtz SM, Makary MA. Implementation of a surgical comprehensive unit-based safety program to reduce surgical site infections. J Am Coll Surg.2012 Aug:215(2):193-200.
Mendelsohn D; Bernstein M. Patient Safety in Surgery. Israel Journal of Emergency Medicine.Vol.9,No.2 July 2009.
Thông tư số 19/2013/TT-BYT ngày 12 tháng 7 năm 2013 của Bộ Y tế về “Hướng dẫn thực hiện quản lý chất lượng dịch vụ khám bệnh, chữa bệnh tại bệnh viện “
World Alliance for Patient Safety. WHO Guidelines for Safe Surgery ( First Edition). World Health Organization.
Eefje N. De Vries; Hubert A. Prins ; Rogier M.P.H Crolla; Adriaan J.Den Outer; George van Andel et al. Effect of a Comprehensive Surgical Safety on Patient Outcomes. N Engl J Med 2010;363:1928-1937.
Implementation Guidelines “ Safe Surgery Through Better Communication ” Quality in Medical Care Section. Medical Development Division. Ministry of Health Malaysia. Nov. 2009 .
Deborah F. Molloy; Ronda G. Hughes. Chapter 36 Wrong-Site Surgery : A Preventable Medical Error. WHO guidelines on Patient Safety.
Catherine J.Chamberlaim, Leonidas G.Koniaris, Albert W.Wu, Timothy M.Pawlike. Disclorure of “ Nonharmful “ medical errors and other events. Arch Surg.2012; 147(3):282-286
Gawanda AA. An Apgar score for surgery. Journal of the American College of Surgeon, 2007;204: 201-8
Surgical Safety Checklist. Revised 1/2009 – WHO,2009
Bộ Y tế. Tài liệu đào tạo an toàn người bệnh
WHO. Patient Safety Curriculum Guideline, Multi-professional Edition, 2011.
Source: https://dvn.com.vn
Category: Sự Cố